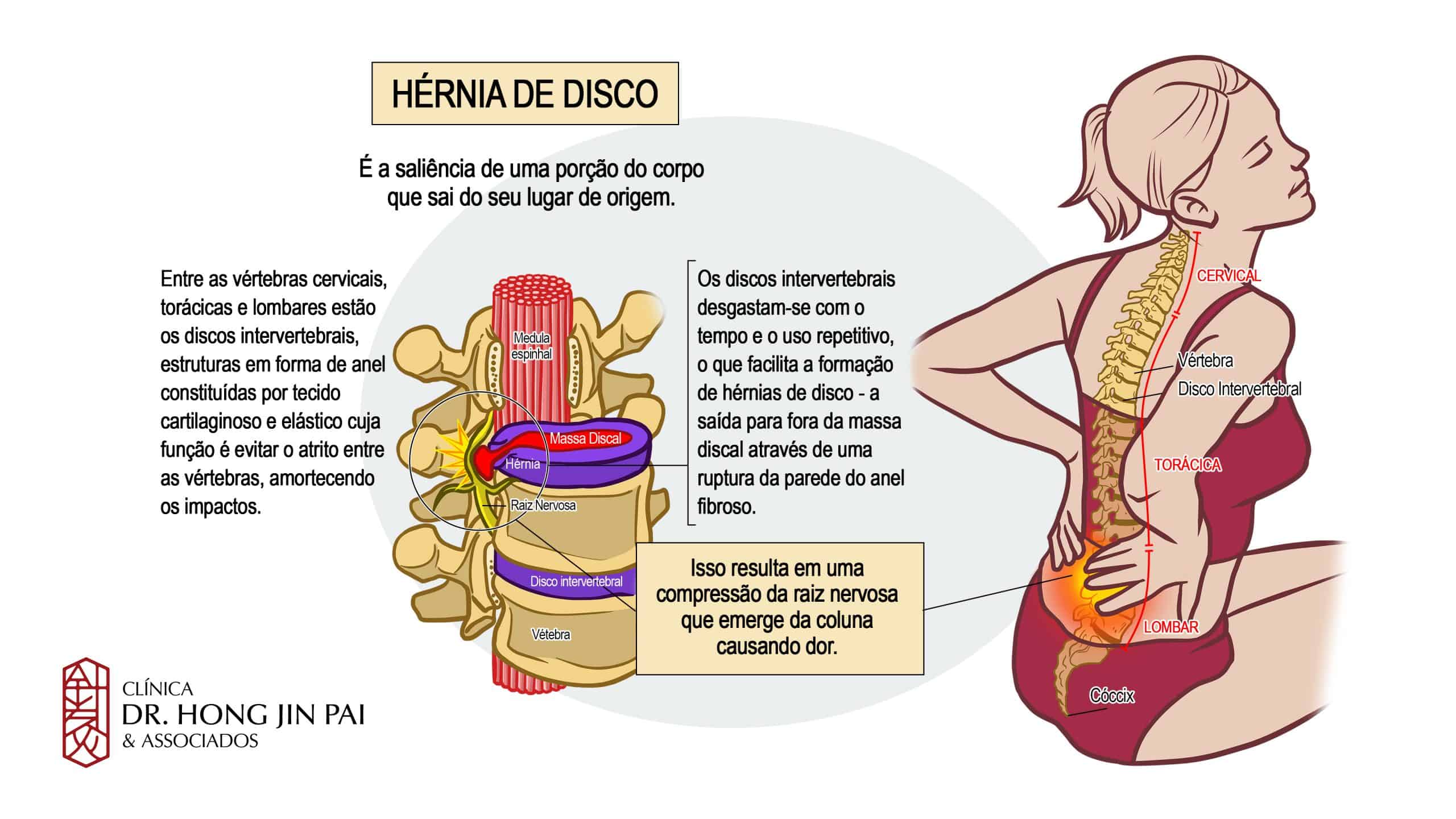
A hérnia de disco ocorre quando parte do disco intervertebral — a estrutura que funciona como amortecedor entre as vértebras da coluna — se desloca e comprime um nervo. É uma das causas mais comuns de dor lombar e também de dor na perna, conhecida como dor ciática ou ciatalgia.
Um dado importante: estudos mostram que mais de 60% das hérnias de disco encontradas em exames de imagem são assintomáticas — ou seja, a pessoa tem a alteração no exame, mas não sente dor nem desconforto. Isso significa que nem sempre há relação direta entre o que aparece na ressonância magnética e os sintomas do paciente. Alguém pode apresentar uma hérnia extrusa ou protrusa no exame e não sentir absolutamente nada[1]Jordan JL, Konstantinou K, O’Dowd J. Herniated lumbar disc. BMJ clinical evidence. 2011;2011..
Por esse motivo, a avaliação de um médico especialista é fundamental quando há dores lombares. Somente um profissional qualificado pode correlacionar os achados do exame com os sintomas clínicos e definir se a hérnia é realmente a causa da dor.
A boa notícia é que a maioria dos casos de hérnia de disco melhora com tratamento conservador, sem necessidade de cirurgia. As opções incluem fisioterapia, medicamentos para dor e relaxamento muscular, anti-inflamatórios, infiltrações, bloqueios anestésicos e acupuntura. A cirurgia é reservada para casos raros, quando há falha do tratamento conservador ou sinais neurológicos graves.
Continue a leitura para entender o que é a hérnia de disco, como é feito o diagnóstico e quais são os tratamentos mais eficazes.
⚖️ A “Barriga” e a Coluna
Para cada 1kg de gordura abdominal, a carga na coluna lombar aumenta em cerca de 4kg devido ao efeito de alavanca. Calcule quanto sua coluna poderia ser aliviada:
O que é Hérnia de Disco?
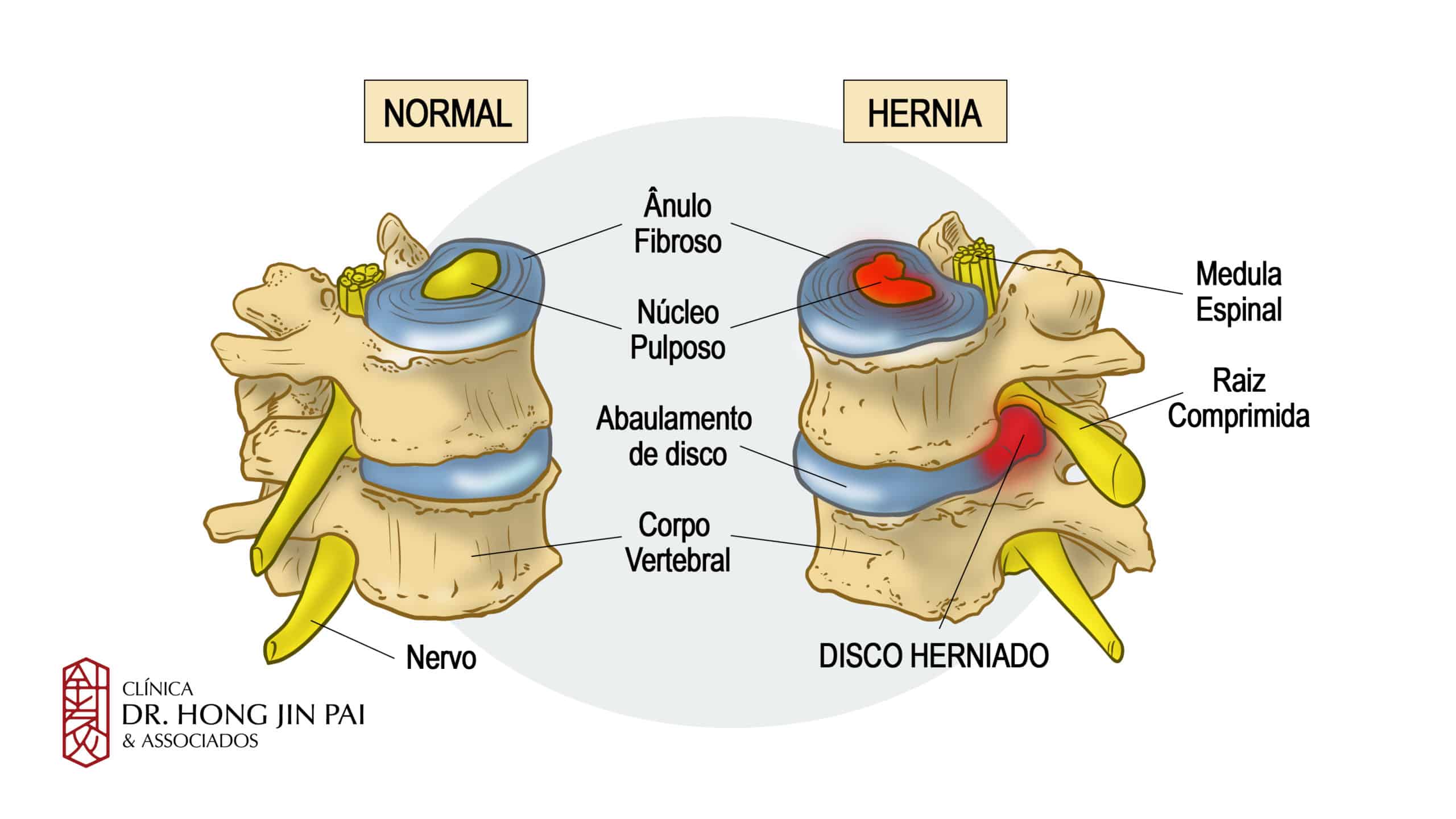
A hérnia de disco é caracterizada pelo deslocamento do disco intervertebral para fora de sua posição normal. O termo “hérnia” é usado na medicina para descrever qualquer estrutura que se move de seu local original para outra região do corpo.
Na coluna vertebral, o disco intervertebral é formado por duas partes: um anel fibroso externo (uma camada resistente que envolve o disco) e um núcleo pulposo interno (uma substância gelatinosa que absorve impactos). A hérnia ocorre quando o anel fibroso se rompe ou enfraquece, permitindo que o núcleo gelatinoso se projete para fora. Essa protuberância pode comprimir nervos e outras estruturas próximas, causando dor.
Para compreender melhor a hérnia de disco, é útil conhecer a estrutura básica da coluna vertebral.
🦴 Anatomia Interativa da Coluna
Clique em cada região para saber mais:
⚡ Rastreador de Ciático
O padrão da sua dor pode indicar qual nervo está sendo comprimido. Onde você sente dor, formigamento ou dormência? Clique na região:
⚠️ Este rastreador é apenas informativo. Consulte um médico para diagnóstico preciso.
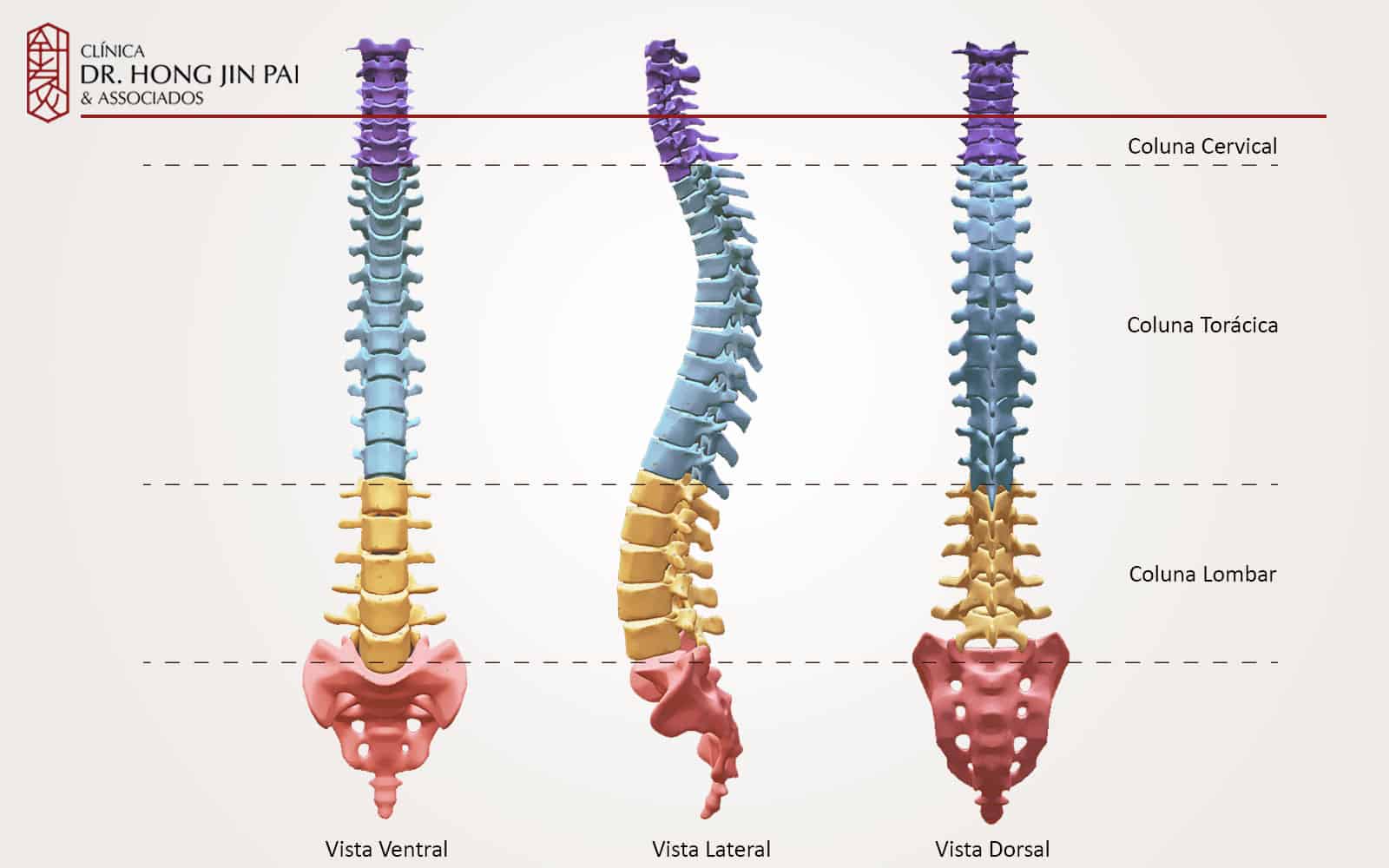
Conheça a Coluna Vertebral
A coluna vertebral é formada por vértebras empilhadas, separadas pelos discos intervertebrais. Cada disco possui duas partes principais: o anel fibroso (camada externa resistente) e o núcleo pulposo (centro gelatinoso). Esses discos funcionam como amortecedores, permitindo que a coluna absorva impactos e realize movimentos como flexão, extensão e rotação.
Além de absorver choques, os discos sustentam o peso do corpo e permitem a mobilidade da coluna. Com o tempo, uso repetitivo ou lesões, eles podem enfraquecer e se deslocar, originando a hérnia de disco.
A coluna vertebral é dividida em cinco regiões:
- Cervical (7 vértebras no pescoço)
- Torácica (12 vértebras no meio das costas)
- Lombar (5 vértebras na parte baixa das costas)
- Sacral (5 vértebras fundidas)
- Coccígea (cóccix, na base da coluna)
As regiões cervical e lombar são as mais afetadas pela hérnia de disco, pois são as que possuem maior mobilidade e suportam mais carga.
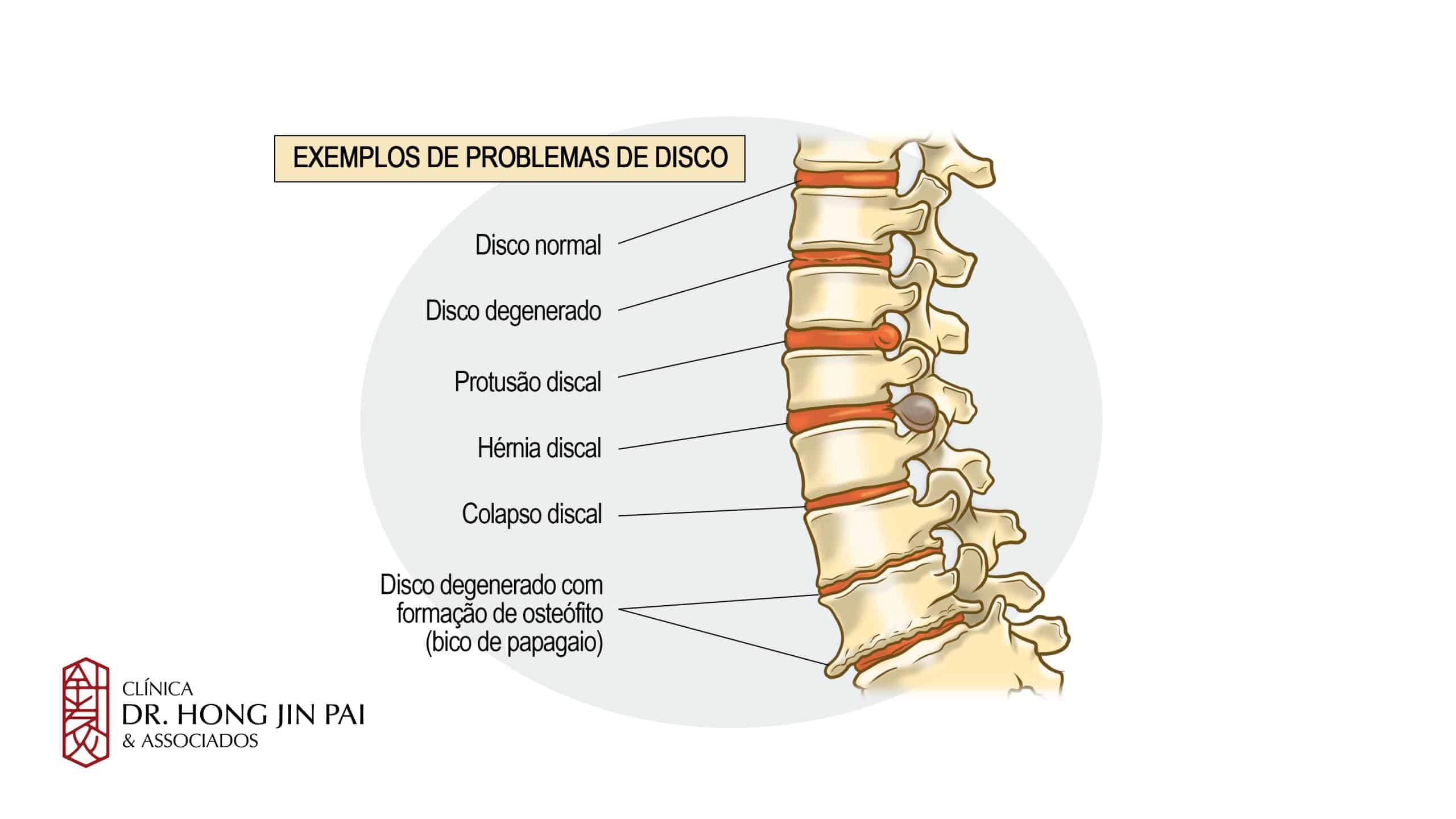
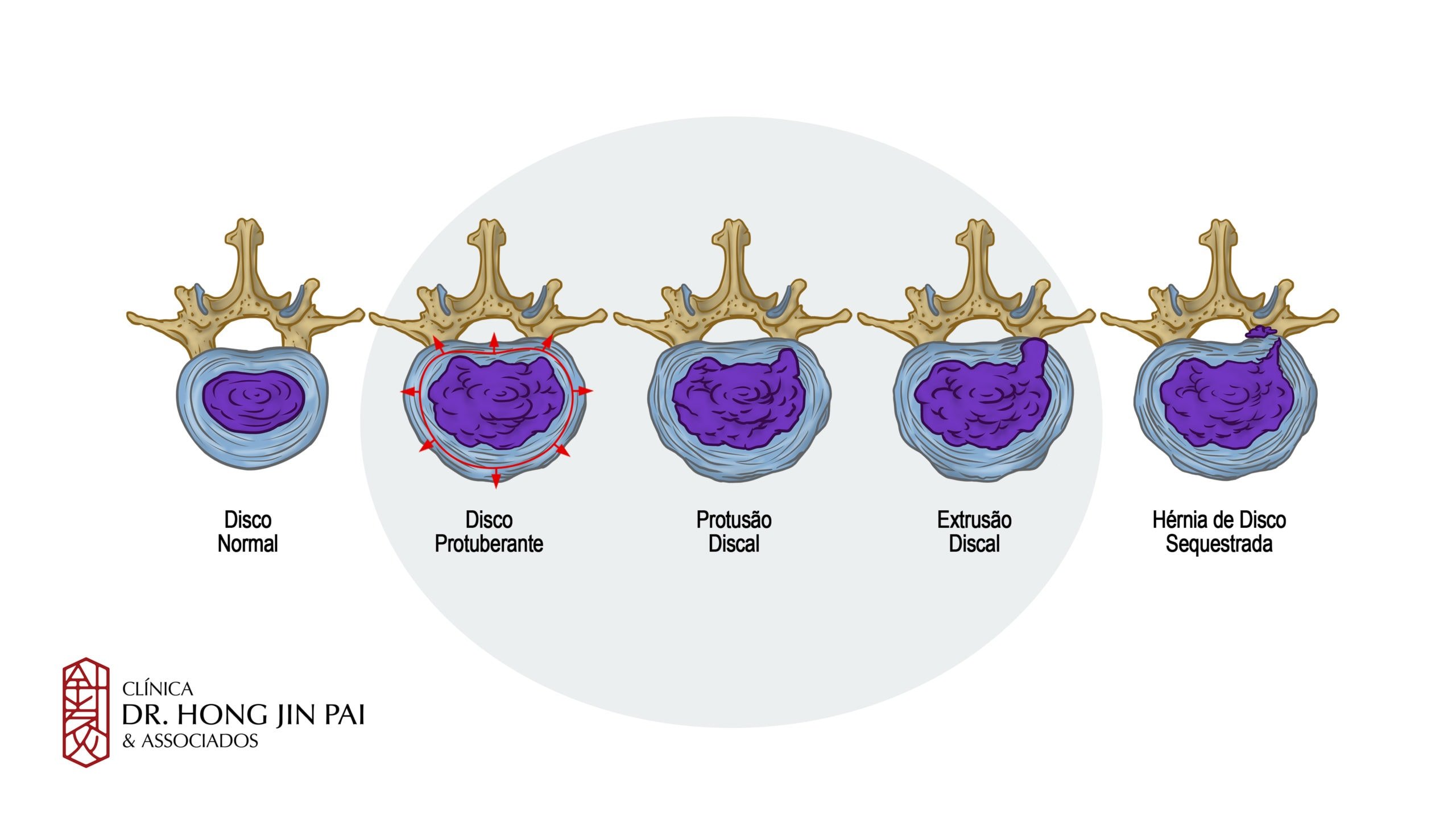
Tipos de hérnia de disco
A hérnia de disco pode ser classificada em três tipos principais, de acordo com o grau de deslocamento do disco e o comportamento do núcleo pulposo[2]Ito T, Takano Y, Yuasa N. Types of lumbar herniated disc and clinical course. Spine. 2001 Mar 15;26(6):648-51..
Hérnia Protrusa
É o tipo mais leve. O disco sofre um abaulamento (como se estivesse “estufando”), mas o anel fibroso permanece intacto e o núcleo gelatinoso não escapa. Mesmo sem ruptura, o aumento de volume do disco pode comprimir estruturas nervosas próximas e causar dor.
Hérnia Extrusa
Neste tipo, ocorre o rompimento do anel fibroso. O núcleo gelatinoso escapa por uma fissura na membrana e se projeta para fora do disco, pressionando os nervos adjacentes. A dor tende a ser mais intensa do que na hérnia protrusa.
Hérnia Sequestrada
É o tipo mais grave. Além do rompimento do anel fibroso, um fragmento do núcleo pulposo se separa completamente do disco e migra pelo canal medular, podendo se deslocar para cima ou para baixo. Esse fragmento “solto” causa inflamação contínua e pode comprimir várias raízes nervosas ao mesmo tempo.
📊 Comparativo: Tipos de Hérnia de Disco
Visualize as diferenças entre os três tipos principais
Protrusa (Leve)
Disco abaulado, mas anel fibroso intacto. Núcleo não escapa. Geralmente responde bem ao tratamento conservador.
Extrusa (Moderada)
Anel fibroso rompido. Núcleo gelatinoso escapa e pressiona nervos. Dor mais intensa, mas ainda tratável sem cirurgia na maioria dos casos.
Sequestrada (Grave)
Fragmento do núcleo se separa e migra pelo canal. Pode comprimir múltiplas raízes. Requer avaliação urgente; alguns casos precisam de cirurgia.
💡 Mesmo hérnias extrusas e sequestradas podem ser reabsorvidas naturalmente pelo corpo em muitos casos.
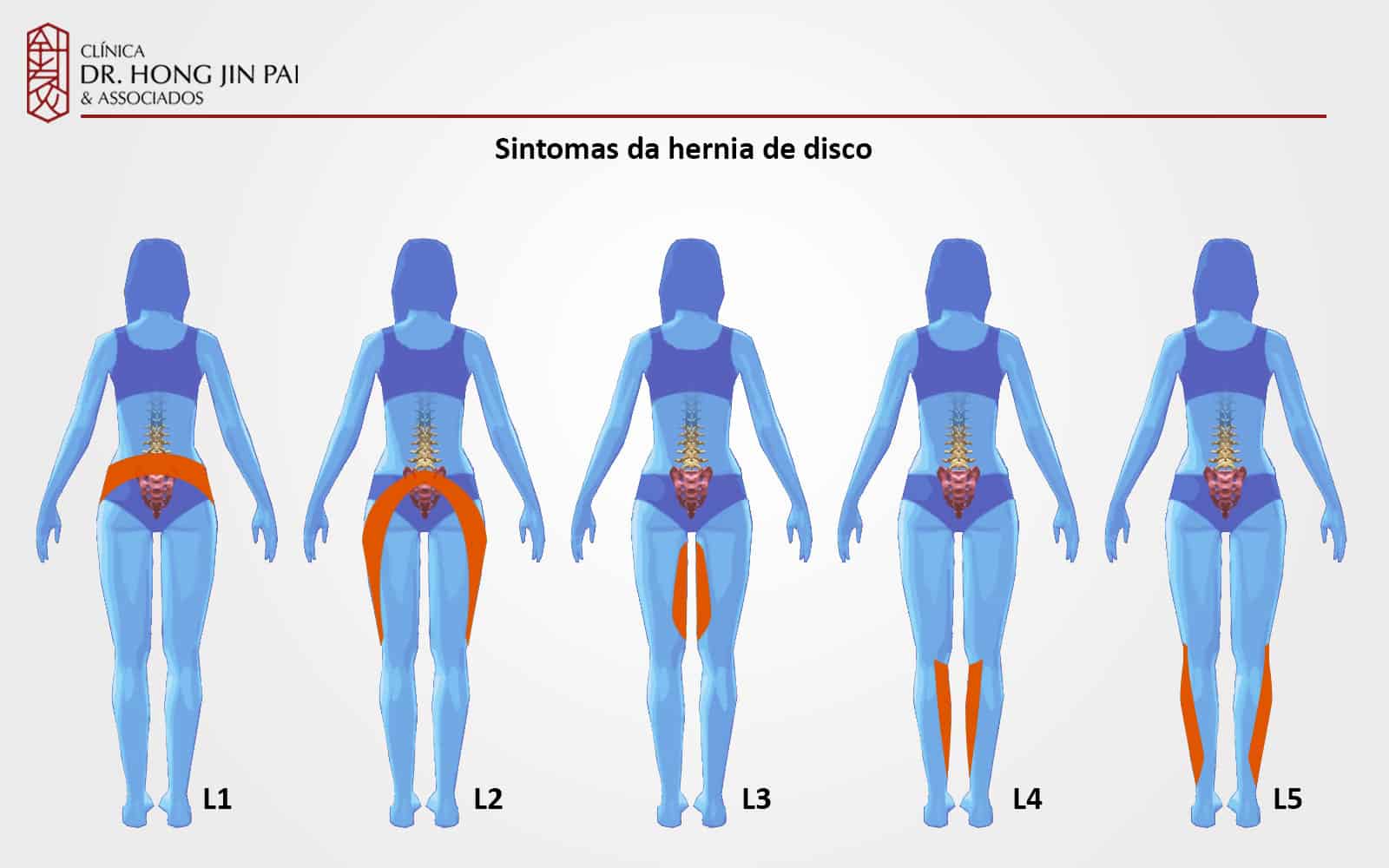

A dor é o sintoma mais característico da hérnia de disco lombar, mas existem outros sinais importantes que ajudam a identificar o problema. Conheça os principais sintomas:
Dor que se irradia da lombar para as nádegas, coxas e pernas (dor ciática)
Dor na região lombar que piora ao inclinar o tronco para frente (flexão da coluna)
Formigamento, dormência ou sensação de queimação nas pernas (chamados tecnicamente de parestesias ou disestesias)
Sensação de fraqueza nas pernas, causada pela compressão das raízes nervosas que controlam os músculos
Dificuldade em levantar a ponta do pé (condição conhecida como “pé caído” ou “pé em gota”)
Dor que segue o trajeto do nervo ciático: da coluna lombar, passando pela nádega, descendo pela parte posterior da coxa até a perna e pé

A principal diferença entre a hérnia cervical e a lombar está na localização dos sintomas. Na hérnia cervical, a dor e outros sintomas afetam a região do pescoço, ombros, braços, mãos e dedos.
O padrão de dor depende de qual disco está herniado e qual nervo está sendo comprimido.
A coluna cervical possui 7 vértebras, numeradas de C1 a C7 (de cima para baixo). O nervo afetado corresponde à altura da hérnia. Por exemplo: uma hérnia entre as vértebras C5 e C6 comprime a raiz do nervo C6.
Dor nos ombros e braços, quando a hérnia está na região do pescoço (cervical)
Dor tipo choque elétrico ou “agulhada fina” que vai do pescoço até os braços
Formigamento nos ombros, braços e mãos (a localização exata depende de qual nível da coluna está afetado)
Sensação de fraqueza nos braços, por compressão das raízes nervosas dos membros superiores
Dor ao movimentar o pescoço, especialmente ao inclinar a cabeça para frente ou girar para os lados
Sensações desagradáveis como queimação ou “formigamento doloroso” (disestesias) no pescoço ou braços
🚩 Sinais de Alerta: É Emergência?
A grande maioria das hérnias de disco NÃO precisa de cirurgia e melhora com tratamento conservador. Porém, existe uma condição rara chamada Síndrome da Cauda Equina que requer atendimento de emergência. Marque se você apresenta algum destes sintomas:
Quais são as causas de Hérnia de Disco?
A hérnia de disco ocorre quando há aumento da pressão sobre o núcleo pulposo (a parte gelatinosa central do disco), fazendo com que ele se desloque e rompa o anel fibroso. O material do disco então se projeta em direção ao canal medular ou aos espaços por onde passam as raízes nervosas, comprimindo essas estruturas e causando dor.
Para entender de forma simples: imagine o disco como um “donuts” preenchido com geleia. Se você apertar demais, a geleia pode vazar para fora. Na hérnia de disco, esse “vazamento” comprime os nervos ao redor, gerando dor.
Em alguns casos, o núcleo pulposo não chega a romper completamente — ele apenas se desloca e empurra as estruturas vizinhas. Esse seria o caso da hérnia protrusa, o tipo mais leve.
A hérnia de disco pode ocorrer em qualquer região da coluna, mas é mais frequente nas regiões lombar (parte baixa das costas) e cervical (pescoço), que são as áreas de maior mobilidade e sobrecarga.
O desgaste natural pelo envelhecimento também é uma causa importante. Com o passar dos anos, os discos perdem água e elasticidade, tornando-se mais frágeis e suscetíveis a rupturas. Traumas, acidentes e movimentos bruscos também podem provocar hérnias.
Fatores de Risco para Hérnia de Disco
Algumas condições aumentam a probabilidade de desenvolver hérnia de disco. Conhecer esses fatores pode ajudar na prevenção. Os principais são:
Postura inadequada e movimentos incorretos
Movimentos repetitivos e posturas incorretas sobrecarregam a coluna. Se seu trabalho exige esforço físico, é importante aprender técnicas corretas de levantamento de peso e movimentação para proteger as costas.
Excesso de peso (sobrepeso ou obesidade)
O peso extra aumenta significativamente a carga sobre os discos da coluna lombar. Além disso, a gordura abdominal desloca o centro de gravidade para frente, forçando ainda mais a região lombar.
Levantamento de peso incorreto
Usar os músculos das costas (em vez das pernas) para levantar objetos pesados aumenta muito o risco de lesão discal. A forma correta é dobrar os joelhos, manter a coluna reta e usar a força das pernas para levantar.
Sedentarismo
Ficar sentado por longos períodos enfraquece a musculatura que sustenta a coluna e aumenta a pressão nos discos. Se você trabalha sentado ou dirige muito, faça pausas regulares para se movimentar e alongar.
Fatores genéticos
A predisposição para hérnia de disco pode ser herdada. Se há casos na família, os cuidados preventivos devem ser redobrados.
Tabagismo
O cigarro reduz o fluxo sanguíneo para os discos intervertebrais, prejudicando sua nutrição e acelerando o processo de degeneração. Isso torna o disco mais frágil e propenso a lesões.
Quais são as fases da hérnia de disco?
A hérnia de disco evolui ao longo do tempo e pode ser dividida em quatro fases distintas, de acordo com a progressão da lesão e os sintomas apresentados:
Fase 1: Protrusão
Fase inicial da hérnia. O disco intervertebral começa a se deslocar além de sua posição normal, mas o anel fibroso (camada externa) permanece intacto. Os sintomas costumam ser leves: dor nas costas ou pescoço, rigidez e desconforto ao movimentar-se. Nesta fase, o tratamento conservador costuma ser muito eficaz.
Fase 2: Extrusão
O disco se projeta ainda mais e ocorre ruptura do anel fibroso, permitindo que o núcleo gelatinoso escape parcialmente. Os sintomas se intensificam: dor mais forte nas costas ou pescoço, podendo haver dormência, formigamento ou fraqueza nos membros (pernas ou braços, dependendo da localização).
Fase 3: Sequestro
Nesta fase, um fragmento do núcleo pulposo se separa completamente do disco e fica solto dentro do canal vertebral. Pode causar dor aguda e intensa, além de sintomas neurológicos mais graves como dificuldade para andar, perda de controle da bexiga ou intestino, e fraqueza muscular significativa. Requer avaliação médica urgente.
Fase 4: Regressão (Reabsorção)
Uma fase positiva! O corpo possui mecanismos naturais de cura e começa a reabsorver o material herniado. Os sintomas tendem a melhorar progressivamente. Esta é a razão pela qual muitas hérnias melhoram com tratamento conservador: o próprio organismo “limpa” o material extravasado. Em alguns casos, porém, pode permanecer dor residual ou sintomas neurológicos persistentes.
📉 Preciso de Cirurgia?
Muitos pacientes ficam assustados ao receber o diagnóstico de hérnia de disco, pensando que precisarão operar. Mas a realidade é bem diferente:
Apenas 10% dos casos de hérnia de disco precisam de cirurgia.
O corpo é capaz de reabsorver a hérnia naturalmente na maioria dos casos!
O que isso significa? Com tratamento adequado (fisioterapia, medicamentos, mudanças de hábitos), a grande maioria das pessoas melhora em 6 a 12 semanas, sem necessidade de procedimentos invasivos.
Em qual idade a hérnia de disco é mais comum?
Uma dúvida frequente é se a hérnia de disco pode ocorrer em pessoas jovens. A resposta é sim, embora seja mais comum após os 30 anos.
Com o envelhecimento natural, os discos intervertebrais perdem água e flexibilidade, tornando-se mais propensos a rupturas e lesões. Por isso, o risco de hérnia de disco aumenta com a idade.
Segundo dados epidemiológicos, a prevalência de hérnia de disco é maior em pessoas entre 30 e 50 anos, com pico de incidência entre 35 e 45 anos. No entanto, a condição pode afetar pessoas mais jovens, especialmente aquelas que praticam atividades físicas intensas, têm sobrecarga ocupacional ou sofrem traumas na coluna.
É importante ressaltar que a idade não é o único fator de risco. Sobrecarga mecânica repetitiva, má postura, sedentarismo, predisposição genética e tabagismo também contribuem significativamente para o desenvolvimento da hérnia de disco em qualquer faixa etária.
🃏 Mitos e Verdades sobre Hérnia de Disco
Clique nos cartões para descobrir a verdade:
Em muitos casos, a hérnia de disco pode ser completamente assintomática — a pessoa tem a alteração no disco, mas não sente nenhum sintoma. É comum encontrar protrusões discais ou pequenas hérnias em exames de ressonância magnética de pessoas que não têm qualquer queixa de dor.
Porém, quando os sintomas surgem, a dor pode ser intensa e limitante, especialmente quando se irradia para as pernas (na hérnia lombar) ou para os braços (na hérnia cervical). É nesse momento que a busca por tratamento se torna essencial.
🛌 Como Dormir com Hérnia de Disco?
A posição ao dormir pode aliviar ou piorar a dor. Uma posição inadequada mantém o nervo irritado durante toda a noite. Escolha como você costuma dormir:
💡 Evite dormir de bruços — essa posição força a coluna cervical e lombar.
Como é feito o diagnóstico da hérnia de disco?
Se você está se perguntando “como saber se tenho hérnia de disco”, é importante entender que o diagnóstico depende de uma avaliação médica completa. O diagnóstico é geralmente realizado por um médico especialista, como um ortopedista, neurologista ou fisiatra (médico especialista em reabilitação).
Para chegar a um diagnóstico preciso, o médico realiza várias etapas:
- Histórico médico (anamnese): o médico faz perguntas detalhadas sobre seus sintomas (quando começaram, o que piora ou melhora a dor), histórico de doenças, cirurgias anteriores, atividade profissional e hábitos de vida.
- Exame físico e neurológico: o médico examina sua coluna vertebral, avalia a postura, testa os reflexos, a força muscular e a sensibilidade em diferentes regiões. Manobras específicas (como elevar a perna esticada) ajudam a identificar compressão nervosa.
- Exames de imagem: radiografias, tomografia computadorizada ou ressonância magnética podem ser solicitados para visualizar a coluna e confirmar a presença, localização e tamanho da hérnia.
- Exames eletrodiagnósticos: em alguns casos, exames como a eletroneuromiografia (ENMG) são úteis para avaliar a função dos nervos e identificar qual raiz nervosa está sendo afetada.
Um ponto fundamental: o diagnóstico de hérnia de disco não se baseia apenas no exame de imagem. Muitas pessoas têm hérnias visíveis na ressonância magnética, mas não apresentam sintomas. Por isso, o médico precisa correlacionar os achados do exame com o quadro clínico do paciente para determinar se aquela hérnia específica é realmente a causa da dor.
Principais exames para diagnóstico da hérnia de disco
Antes de confirmar o diagnóstico de hérnia de disco, é necessário descartar outras causas de dor cervical ou lombar.
O exame neurológico, quando mostra alterações de força, sensibilidade ou reflexos — associadas a dor em manobras ortopédicas específicas — pode indicar radiculopatia (compressão de uma raiz nervosa). Exames complementares ajudam a localizar a lesão e excluir outras doenças:
Eletroneuromiografia (ENMG)
Exame que mede a atividade elétrica dos músculos e a velocidade de condução dos nervos. Permite identificar qual raiz nervosa está comprometida e avaliar o grau de lesão. É especialmente útil quando há dúvida sobre qual nível da coluna está causando os sintomas.
Ressonância Magnética (RM)
O exame de escolha para avaliar hérnia de disco. Permite visualizar com detalhes os discos, nervos, medula espinhal e tecidos moles. Identifica protrusões, extrusões, compressões nervosas e outras alterações. Não utiliza radiação.
Tomografia Computadorizada (TC)
Útil para avaliar a estrutura óssea da coluna e identificar alterações como osteófitos (bicos de papagaio) ou estenose (estreitamento) do canal. Pode ser uma alternativa quando a ressonância não está disponível ou é contraindicada.
Radiografia da Coluna
Embora não mostre diretamente a hérnia de disco (que é tecido mole), a radiografia é útil para avaliar o alinhamento da coluna, identificar fraturas, deslocamentos vertebrais ou outras alterações ósseas que podem causar dor.
Quais são os tratamentos da hérnia de disco?
📅 Linha do Tempo: Tratamento Típico da Hérnia de Disco
Veja como funciona a evolução do tratamento conservador
Semanas 1-2: Fase Aguda
Repouso relativo (não absoluto), medicamentos para dor e inflamação, aplicação de calor. Evitar movimentos que pioram a dor.
Semanas 2-6: Reabilitação Inicial
Início da fisioterapia, exercícios de alongamento e fortalecimento leve, acupuntura. Retorno gradual às atividades.
Semanas 6-12: Fortalecimento
Fisioterapia intensificada, fortalecimento muscular, correção postural, pilates ou RPG. A maioria dos pacientes melhora nesta fase.
Manutenção Contínua
Exercícios regulares, postura adequada, controle de peso. Prevenção de novos episódios. Qualidade de vida restaurada!
💡 Se não houver melhora após 6-12 semanas de tratamento conservador bem conduzido, o médico pode indicar infiltrações, bloqueios ou, em últimos casos, avaliar a necessidade de cirurgia.
O tratamento conservador (não cirúrgico) é sempre o primeiro passo. Inclui uma combinação de medicamentos, repouso adequado, fisioterapia, exercícios, técnicas complementares como acupuntura, e em alguns casos, procedimentos minimamente invasivos como infiltrações.
Com uma abordagem multidisciplinar — envolvendo médicos, fisioterapeutas e outros profissionais de saúde — a grande maioria dos pacientes apresenta melhora significativa em 6 a 12 semanas e retorna às atividades normais.
Apenas quando o tratamento conservador não traz resultados satisfatórios, ou quando há sinais neurológicos graves (como perda de força progressiva ou alterações no controle da bexiga), o médico pode considerar a cirurgia.
Conheça as principais opções de tratamento:
Repouso Relativo na Fase Aguda
Repouso absoluto NÃO é recomendado. Ficar na cama por mais de 1-2 dias pode enfraquecer a musculatura e piorar o quadro. O ideal é repouso relativo: evitar atividades que agravam a dor, mas manter-se em movimento com caminhadas leves e atividades cotidianas que sejam toleráveis.
Aplicação de Calor Local
Bolsa de água quente ou compressas térmicas por 15-20 minutos, a cada 2-3 horas. O calor promove relaxamento muscular, aumenta o fluxo sanguíneo local e proporciona alívio temporário da dor. Evite aplicar calor diretamente sobre a pele para prevenir queimaduras.
Exercícios e Alongamentos
Exercícios de alongamento da musculatura posterior das coxas (isquiotibiais), exercícios de extensão lombar (como a posição de “esfinge”) e alongamentos cervicais podem trazer alívio significativo. Devem ser orientados por um profissional e realizados de forma progressiva, respeitando os limites da dor.
Fisioterapia
Pilar fundamental do tratamento. Os objetivos incluem: alívio da dor, relaxamento muscular, melhora da mobilidade e prevenção de novas crises. O programa inclui correção postural, fortalecimento da musculatura estabilizadora da coluna (core), alongamentos e reeducação de movimentos do dia a dia.
Hidroterapia
Fisioterapia realizada em piscina aquecida. A água reduz o impacto sobre as articulações e a flutuação diminui a carga na coluna, permitindo exercícios que seriam dolorosos em solo. Excelente para alívio de dor, fortalecimento muscular e melhora da amplitude de movimento.
Analgésicos
Medicamentos como dipirona e paracetamol são utilizados para dor leve a moderada. São seguros quando usados nas doses corretas e por períodos curtos. O médico indicará o medicamento mais adequado para cada caso.
Anti-inflamatórios
Anti-inflamatórios não esteroidais (AINEs) — como ibuprofeno e naproxeno — reduzem a inflamação e aliviam a dor. São úteis na fase aguda, geralmente por 5-10 dias. O uso prolongado deve ser evitado devido aos riscos para estômago, rins e coração. Sempre use sob orientação médica.
Relaxantes Musculares
Indicados quando há espasmo muscular associado à dor. Ajudam a reduzir a tensão da musculatura paravertebral. Efeitos colaterais comuns incluem sonolência e boca seca. Não devem ser usados por períodos prolongados.
Acupuntura Médica
Tratamento complementar que utiliza agulhas finas em pontos específicos do corpo. Possui efeitos analgésicos, anti-inflamatórios e relaxantes comprovados cientificamente. Pode ser associada ao tratamento convencional, potencializando os resultados e permitindo, em alguns casos, redução do uso de medicamentos.
Infiltrações e Bloqueios
Procedimentos minimamente invasivos realizados pelo médico, geralmente guiados por imagem (fluoroscopia ou ultrassom). Consistem na injeção de medicamentos (anestésicos e/ou corticoides) próximo à raiz nervosa afetada. Indicados quando o tratamento inicial não traz alívio suficiente. Podem ser utilizados tanto para diagnóstico quanto para tratamento.
Rizotomia por Radiofrequência
Procedimento intervencionista indicado quando há componente de dor facetária (das articulações da coluna) associado. Consiste na aplicação de calor através de uma agulha especial para “desligar” os nervos que transmitem a dor. O alívio pode durar meses a anos.
Cirurgia
Reservada para casos específicos: falha do tratamento conservador após 6-12 semanas, sintomas neurológicos progressivos (perda de força, pé caído), ou sinais de síndrome da cauda equina. As técnicas atuais são cada vez menos invasivas, com recuperação mais rápida. O médico especialista avaliará a necessidade caso a caso.
Principais tipos de cirurgia de hérnia de disco
Quando a cirurgia é necessária, existem diversas técnicas disponíveis. A escolha depende do tipo e localização da hérnia, das condições do paciente e da experiência do cirurgião. A maioria das técnicas modernas é minimamente invasiva, com cortes pequenos e recuperação mais rápida:
Artrodese (Fusão Vertebral)
Procedimento que une duas ou mais vértebras utilizando parafusos e hastes metálicas. Indicada quando há instabilidade da coluna, desalinhamento vertebral ou degeneração discal grave. Elimina o movimento entre as vértebras fundidas, proporcionando estabilidade. A recuperação é mais prolongada que outras técnicas.
Microdiscectomia
Técnica minimamente invasiva realizada com auxílio de microscópio cirúrgico. Através de uma pequena incisão (2-3 cm), o cirurgião remove apenas a porção do disco que está comprimindo o nervo. É a cirurgia mais comum para hérnia de disco lombar. Oferece boa taxa de sucesso, menor dor pós-operatória e retorno mais rápido às atividades.
Cirurgia Endoscópica
Técnica ainda menos invasiva, realizada através de uma pequena cânula com câmera na ponta. A incisão é de aproximadamente 1 cm. O cirurgião visualiza as estruturas em um monitor e remove o fragmento herniado. Vantagens: menor trauma aos tecidos, pode ser feita com anestesia local em alguns casos, alta hospitalar no mesmo dia em muitos casos.
Laminectomia
Procedimento que remove parte da lâmina vertebral (a “proteção óssea” posterior da medula) para acessar e descomprimir o nervo. Indicada principalmente em casos de estenose (estreitamento) do canal vertebral associada à hérnia. Com as técnicas modernas, pode ser feita de forma minimamente invasiva.
Rizotomia por Radiofrequência
Embora não seja uma cirurgia propriamente dita, é um procedimento intervencionista importante. Através de uma agulha especial, o médico utiliza calor (radiofrequência) para desativar os nervos que transmitem a dor das articulações facetárias da coluna. É ambulatorial, seguro e pode proporcionar alívio por meses a anos.
🏥 Tratamento Especializado em Dor
A Clínica Dr. Hong Jin Pai é referência em tratamento da dor em São Paulo, com mais de 35 anos de tradição.
✅ Equipe médica do Grupo de Dor do Hospital das Clínicas da USP
✅ Tratamentos não cirúrgicos: Acupuntura médica, dry needling, ondas de choque, laser de alta intensidade
✅ Fisioterapia especializada: Pilates, RPG em salas individuais com atendimento personalizado
✅ Procedimentos avançados: Infiltrações, bloqueios, PENS, toxina botulínica para dor
📍 Alameda Jaú, 687 – Jardim Paulista – São Paulo/SP
📱 Agende pelo WhatsAppComo prevenir a hérnia de disco?
A prevenção da hérnia de disco é possível através de mudanças de hábitos e cuidados no dia a dia. Mesmo quem já teve hérnia pode prevenir novas crises adotando essas medidas:
Mantenha uma Boa Postura
Posturas inadequadas — seja sentado, em pé ou deitado — sobrecarregam os discos intervertebrais ao longo do tempo. Mantenha a coluna alinhada: ombros para trás, queixo paralelo ao chão, abdômen levemente contraído. Ao sentar, use o encosto da cadeira e mantenha os pés apoiados no chão.
Evite Uso Excessivo de Salto Alto
Sapatos com salto muito alto alteram a curvatura natural da coluna lombar, aumentando a lordose (curvatura para dentro). Isso sobrecarrega a musculatura lombar e aumenta a pressão nos discos. Para uso prolongado, prefira saltos de até 3-4 cm ou alterne com calçados mais baixos ao longo do dia.
Controle o Peso Corporal
O excesso de peso — especialmente a gordura abdominal — aumenta drasticamente a carga sobre a coluna lombar. Além disso, músculos abdominais fracos e cobertos por gordura não conseguem estabilizar adequadamente a coluna. Manter um peso saudável é uma das medidas mais eficazes para proteger os discos.
Evite Carregar Peso Excessivo
Carregar peso repetidamente é um dos principais fatores de risco ocupacionais para hérnia de disco. Se seu trabalho exige isso, use técnicas corretas e equipamentos de auxílio quando possível. Para mochilas e bolsas do dia a dia, a recomendação é não ultrapassar 10% do seu peso corporal.
Pare de Fumar
O tabagismo prejudica a circulação sanguínea em todo o corpo, incluindo os vasos que nutrem os discos intervertebrais. Sem nutrição adequada, os discos se degeneram mais rapidamente e se tornam mais vulneráveis a lesões. Parar de fumar é benéfico para a saúde da coluna e para todo o organismo.
Pratique Exercícios com Orientação
Exercícios regulares fortalecem a musculatura que protege a coluna. Porém, treinos mal orientados ou em excesso podem causar lesões. Sempre aqueça e alongue antes de atividades físicas. Para quem tem histórico de problemas na coluna, modalidades como pilates, natação e hidroginástica costumam ser mais seguras.
Agache-se Corretamente
Ao pegar objetos do chão, NUNCA curve a coluna mantendo as pernas esticadas. A forma correta é: aproxime-se do objeto, dobre os joelhos (como se fosse sentar), mantenha a coluna reta, segure o objeto próximo ao corpo e levante-se usando a força das pernas. Essa técnica reduz drasticamente a pressão nos discos.
Pratique Ergonomia no Trabalho
Se você trabalha sentado: monitor na altura dos olhos, teclado na altura dos cotovelos, cadeira com apoio lombar, pés apoiados no chão ou em um suporte. Levante-se a cada 30-60 minutos para alongar e caminhar brevemente. Pequenos ajustes fazem grande diferença a longo prazo.
💻 Guia Rápido: Ergonomia no Computador
Clique em cada item para ver a dica:
Quem tem hérnia de disco pode fazer exercício físico?
Sim! Na verdade, o exercício físico é parte fundamental do tratamento e da prevenção de novas crises. Pessoas com hérnia de disco podem e devem se exercitar, desde que seja de forma adequada e, idealmente, com orientação de profissionais de saúde.
O exercício regular fortalece a musculatura que sustenta e protege a coluna (especialmente os músculos do core — abdominais, lombares e do assoalho pélvico), melhora a flexibilidade e ajuda a manter um peso saudável. Todos esses fatores contribuem para reduzir a pressão sobre os discos e aliviar os sintomas.
Atividades de baixo impacto como caminhada, natação, hidroginástica e bicicleta ergométrica costumam ser bem toleradas e são frequentemente recomendadas. Pilates e yoga (adaptados) também podem ser excelentes opções por trabalharem postura, flexibilidade e fortalecimento.
Antes de iniciar ou retomar qualquer atividade física, é fundamental consultar seu médico para avaliar se é seguro no seu caso específico e quais exercícios são mais indicados para você.
Quais são os direitos de quem tem hérnia de disco?
Uma dúvida comum entre pacientes é sobre os direitos trabalhistas e previdenciários relacionados à hérnia de disco. Dependendo da gravidade da condição e do impacto sobre a capacidade de trabalho, podem existir alguns direitos:
Direitos Trabalhistas: Se a hérnia de disco for considerada doença ocupacional (ou seja, causada ou agravada pelo trabalho), o trabalhador pode ter direito a afastamento remunerado pelo INSS e estabilidade no emprego por 12 meses após o retorno ao trabalho. Para isso, é necessário estabelecer o nexo causal entre a atividade profissional e a lesão.
Direitos Previdenciários: Dependendo da gravidade dos sintomas e da incapacidade gerada, o paciente pode solicitar benefícios como auxílio-doença (se houver incapacidade temporária para o trabalho) ou, em casos mais graves e permanentes, aposentadoria por invalidez. A concessão depende de perícia médica do INSS.
É importante ressaltar que ter hérnia de disco, por si só, não garante automaticamente nenhum benefício. O que é avaliado é a capacidade laboral — ou seja, se a pessoa consegue ou não exercer suas atividades profissionais. Por isso, a documentação médica completa (laudos, exames, relatórios de tratamento) é fundamental para qualquer solicitação.
A hérnia de disco tem tratamento. Busque ajuda especializada e recupere a sua qualidade de vida!

Como você viu ao longo deste artigo, a hérnia de disco é uma condição comum, mas que pode ser tratada com sucesso na grande maioria dos casos — sem necessidade de cirurgia. O segredo está no diagnóstico correto, no tratamento adequado e no acompanhamento por profissionais especializados.
Não deixe que a dor limite sua vida. Com o tratamento certo, é possível recuperar a qualidade de vida e voltar a realizar suas atividades normalmente.
Clínica Dr. Hong Jin Pai
Especialistas em Tratamento da Dor
👨⚕️ Equipe Médica
Médicos e fisioterapeutas do Grupo de Dor da Neurologia e Ortopedia do HC-FMUSP
🎯 Abordagem
Tratamento multidisciplinar e individualizado, focado em resultados sem cirurgia
Nossos Tratamentos:
📍 Alameda Jaú, 687
Jardim Paulista – São Paulo/SP – Região Central
Agende sua ConsultaAtendimento de segunda a sexta • Estacionamento no local
Perguntas Frequentes sobre Hérnia de Disco
O que é hérnia de disco?
Hérnia de disco tem cura?
O que faz com que os discos herniem?
O que faz com que uma hérnia de disco piore?
É comum médicos errarem no diagnóstico? Qual a principal causa do erro?
Por que a lombalgia mecânica comum pode virar crônica?
Por que é importante avaliar com cuidado a irradiação da dor?
Por que minha hérnia de disco não está melhorando?
Quais são os sintomas de uma hérnia de disco?

AL. JAÚ 687 – JARDIM PAULISTA – SÃO PAULO – SP
Clínica de Dor, Fisiatria e Acupuntura Médica
Clínica médica especializada localizada na região dos Jardins, próximo à Av. Paulista, em São Paulo — SP.
Centro de Dor, com médicos especialistas pelo Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
Tratamento por Ondas de Choque, Infiltrações, Bloqueios anestésicos e Acupuntura Médica
Dor tem Tratamento – Centro de Dor e Acupuntura Médica em São Paulo – SP

Médicos Especialistas em Dor e Acupuntura do HC-FMUSP
Os especialistas em medicina da dor são médicos especialmente treinados e qualificados para oferecer avaliação integrada e especializada e gerenciamento da dor usando seu conhecimento único e conjunto de habilidades no contexto de uma equipe multidisciplinar.
O tratamento da dor visa reduzir a dor, abordando o impacto emocional da dor, ajudando os pacientes a se moverem melhor e aumentando o bem-estar por meio de uma variedade de tratamentos, incluindo medicamentos, fisioterapia, acupuntura, ondas de choque e procedimentos minimamente intervencionistas.
Se você está vivendo com uma dor persistente há mais de 3 meses, provavelmente está sentindo dor crônica.
Nossos médicos especialistas em controle da dor em São Paulo trabalham em estreita colaboração com outros especialistas como parte de uma equipe multidisciplinar para fornecer uma abordagem holística e um resultado ideal para a dor crônica, seja qual for a causa.
As técnicas usadas no controle da dor dependerão da natureza e gravidade da dor, mas nossos especialistas em dor têm experiência para ajudar com a dor.

-
01.Tratamento conservador de dor
Acupuntura Médica, Ondas de Choque, Fisioterapia, Infiltrações, Bloqueios Anestésicos, Toxina Botulínica. -
02.Excelência em um só lugar
A avaliação e tratamento da dor é a especialidade de nossos Médicos especialistas em Dor. -
03.Tratamento individualizado
Plano de tratamento com medicamentos, terapias minimamente invasivas e fisioterapia.
Atendemos todos os Planos de Saúde pelo Reembolso.
O reembolso ou livre escolha é uma opção de atendimento a usuários de planos de saúde que não está vinculada à rede de prestadores contratados ou cujo procedimento específico não está contratado.
Não atendemos diretamente por convênio. Nosso foco é um atendimento especializado no paciente. Assim, separamos pelo menos 60-90 minutos para consulta, exame e avaliação do paciente.
O processo na maioria das vezes é digital (pelo Smartphone, tablet ou computador) é simples. O valor reembolsado corresponde a uma tabela de valores da própria operadora e pode cobrir todo o procedimento ou parte dele. Lembrando que a parte não reembolsada pode ser abatida no imposto de renda pessoa física (IRPF).
Clínica Dr. Hong Jin Pai – Centro de Dor, Acupuntura Médica, Fisiatria e Reabilitação.
Al. Jaú 687 – São Paulo – SP
Atendimento de segunda a sábado.


4 Comentários
Deixe o seu comentário.
Tenho muitas dores na região lombar irradiando para bolsa escrotal e dormência na perna esquerda devido uma hérnia de disco lombar, já fui ao ortopedista fui medicado com cortisona mas nada adiantou, ainda continuo sentindo muitas dores e gostaria de saber que tipo de analgésico posso tomar para me livrar de dores tão intensa.
Estou com dor na lombar e dormência no braço esquerdo e com dor de cabeça no lado esquerdo tbm tenho lombalgia o que devo fazer
Bom dia estou com dor lombar dura uns 3 dia.
Ja faz 2 semanas q to com dor lombar chega repuxa perna ja nao sei mais oq fazer…