A discopatia degenerativa é um achado muito comum nos laudos de exames de imagem, como ressonância magnética ou tomografia computadorizada da coluna. Mas o que isso realmente significa?
A doença degenerativa do disco (DDD) refere-se ao desgaste natural dos discos intervertebrais — estruturas localizadas entre as vértebras (os ossos da coluna) que funcionam como “amortecedores”, absorvendo impactos e permitindo a flexibilidade da coluna.
Com o passar dos anos, esses discos perdem água e elasticidade, tornando-se menos eficientes em sua função de amortecimento. Esse processo é parte natural do envelhecimento e, na maioria das pessoas, não causa sintomas.
A DDD representa a deterioração progressiva dos discos intervertebrais, frequentemente acompanhada de alterações nas articulações facetárias (pequenas articulações na parte posterior da coluna). Em alguns casos, podem surgir osteófitos — popularmente conhecidos como “bicos de papagaio” — que são pequenas projeções ósseas formadas pelo corpo como tentativa de estabilizar a coluna.
Quando os osteófitos ou o próprio disco degenerado comprimem estruturas nervosas, pode ocorrer a estenose espinhal (estreitamento do canal por onde passa a medula), causando dor, dormência e fraqueza, especialmente nas pernas.
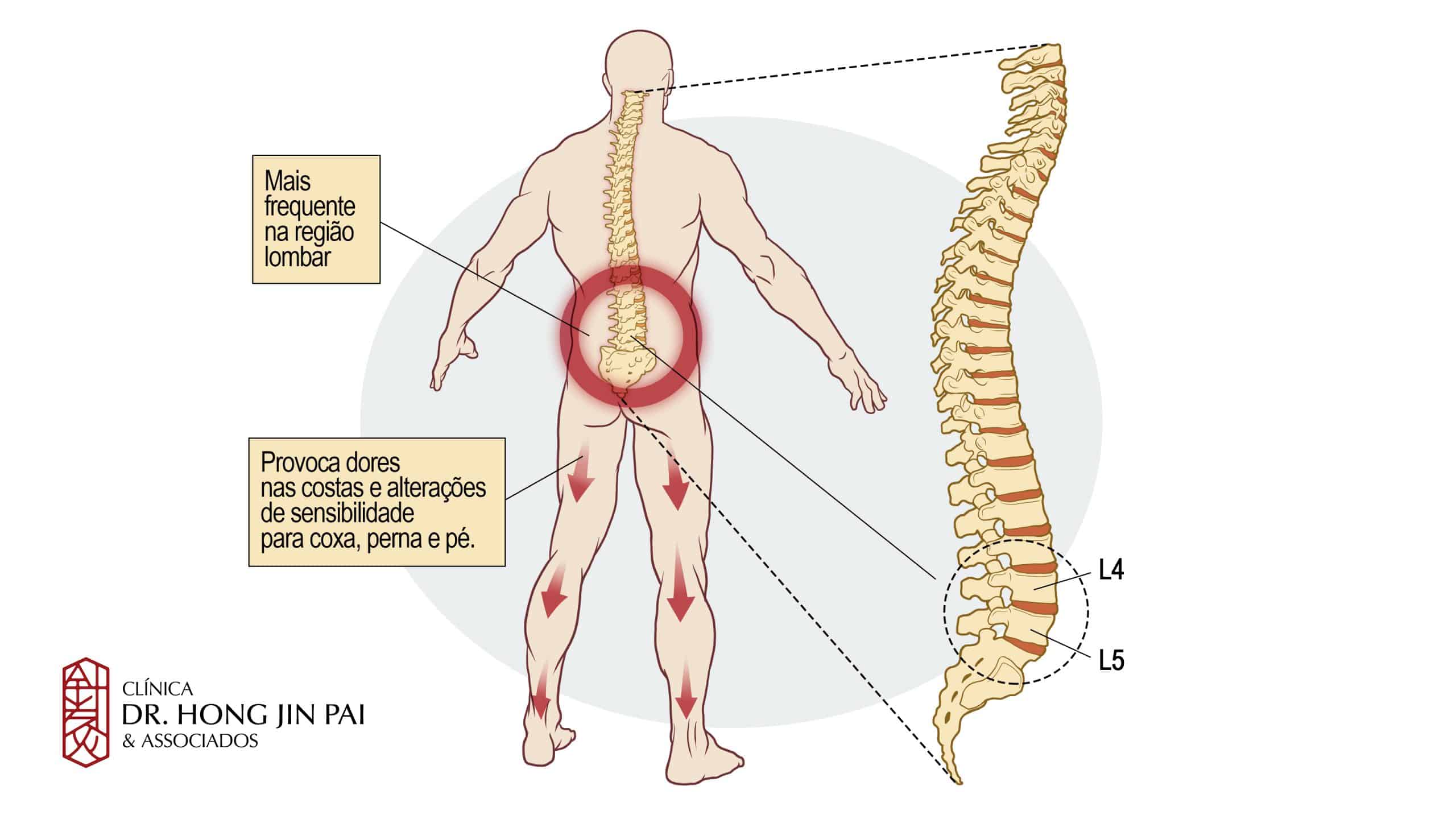
Embora a discopatia possa afetar qualquer região da coluna — cervical (pescoço), torácica (meio das costas) ou lombar (parte baixa) — a região lombar é a mais frequentemente afetada, pois suporta maior carga de peso corporal. É comum que múltiplos discos sejam afetados simultaneamente (doença multinível).
Condições relacionadas à DDD incluem a radiculopatia (dor irradiada para os membros, como a conhecida ciática), claudicação neurogênica (dor nas pernas ao caminhar) e espondilolistese degenerativa (deslizamento de uma vértebra sobre outra).
O que é a doença degenerativa do disco?

A discopatia degenerativa é frequentemente chamada de “doença do envelhecimento”, pois está diretamente relacionada à idade e ao uso da coluna ao longo da vida.
Pense em como sua coluna trabalha: desde o momento em que você se levanta pela manhã, ela suporta o peso do seu corpo em todas as atividades — sentar, andar, carregar objetos, inclinar-se. Cada movimento representa uma pequena demanda sobre os discos intervertebrais.
Com o tempo, esses estresses diários se acumulam. Microlesões — tão pequenas que não causam dor no momento em que ocorrem — vão gradualmente afetando a estrutura dos discos. É um processo lento e, na maioria das vezes, silencioso.
Os especialistas em coluna utilizam o termo “dor discogênica” para descrever especificamente a dor originada em um disco danificado. No entanto, é importante destacar que muitas pessoas apresentam sinais de degeneração discal nos exames de imagem sem jamais sentir qualquer sintoma.
Ou seja: ter discopatia no laudo de um exame não significa necessariamente ter dor ou precisar de tratamento. O achado deve sempre ser correlacionado com os sintomas clínicos pelo médico especialista.
Envelhecimento do disco intervertebral
Anatomia da Coluna Vertebral
Para você entender tudo o que acontece com a coluna vertebral, vamos começar por sua forma, sua anatomia.
As regiões anatômicas da coluna vertebral são: cervical, torácica (ou dorsal), lombar, sacral e coccígea.
A coluna vertebral é vital para o corpo humano, e tem entre suas funções, o equilíbrio, o movimento e a proteção da medula espinhal.
Aprenda mais sobre as Estruturas da Coluna Vertebral
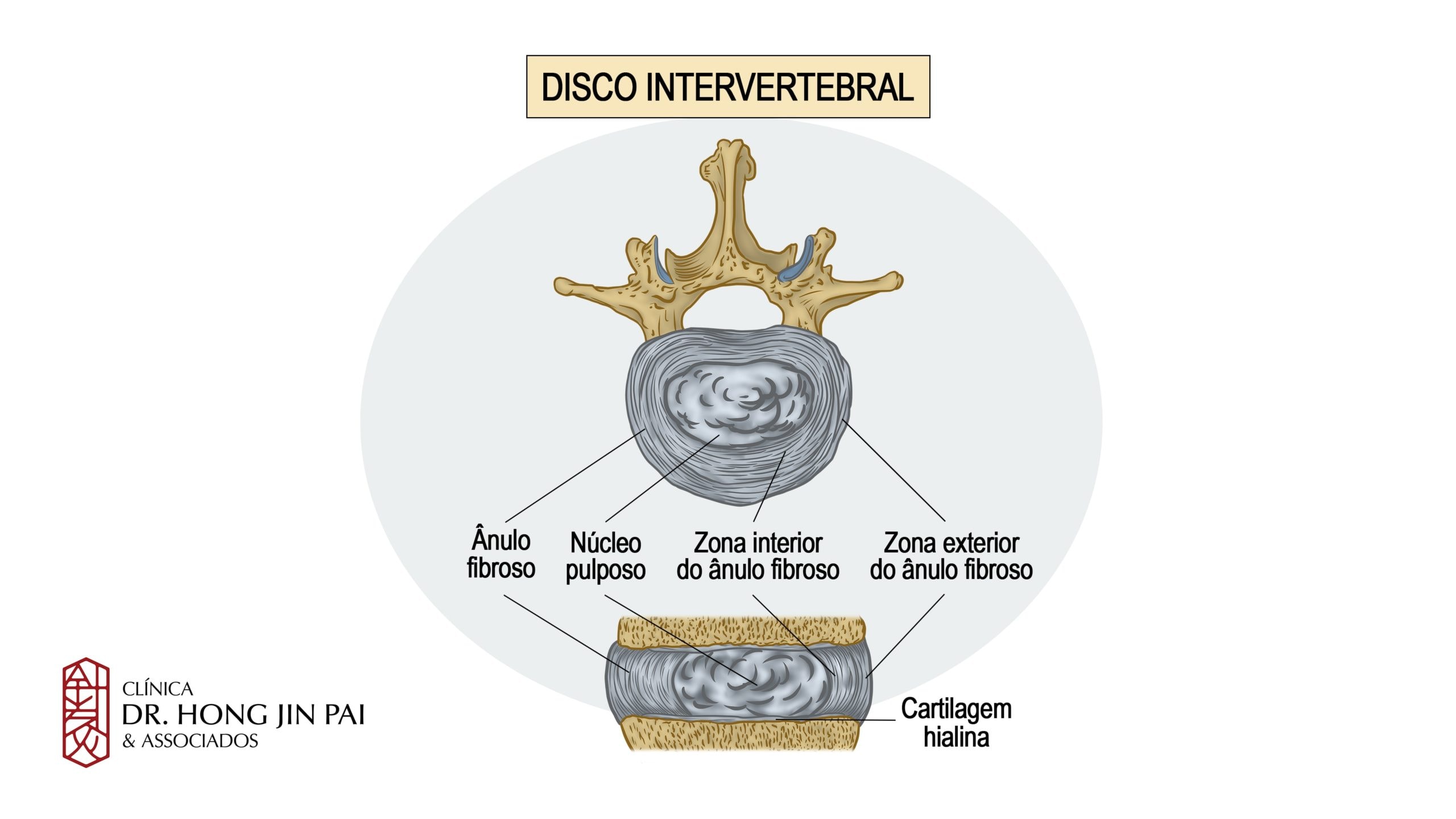
O que são discos intervertebrais?

Os discos intervertebrais são estruturas de fibrocartilagem posicionadas entre cada par de vértebras da coluna. Existem 23 discos ao longo da coluna vertebral, do pescoço até a região lombar.
Cada disco possui uma estrutura única, composta por duas partes principais:
Ânulo fibroso (parte externa): Uma camada resistente formada por anéis concêntricos de fibras colágenas. Funciona como uma “cápsula” que contém o núcleo interno e conecta firmemente uma vértebra à outra.
Núcleo pulposo (parte interna): Um gel macio e gelatinoso, composto principalmente por água (cerca de 80% em discos jovens). É responsável pela maior parte da capacidade de absorção de impacto do disco.
Anatomia do Disco Intervertebral
Função: O disco intervertebral atua como um amortecedor entre as vértebras, distribuindo cargas e permitindo movimentos de flexão, extensão e rotação da coluna.
Os discos intervertebrais desempenham três funções essenciais para a saúde da coluna:
1. Absorção de impactos: Funcionam como amortecedores, protegendo as vértebras e a medula espinhal das forças geradas por atividades como caminhar, correr e saltar.
2. Distribuição de cargas: Espalham uniformemente o peso e as pressões sobre a coluna, evitando que forças excessivas se concentrem em um único ponto.
3. Mobilidade: Permitem que a coluna se mova em diferentes direções — flexão (inclinar para frente), extensão (inclinar para trás), rotação e inclinação lateral.
Sem os discos, as vértebras entrariam em contato direto umas com as outras, causando atrito, dor e limitação severa de movimentos. Os ossos sozinhos não conseguem absorver impactos repetidos sem sofrer danos.
Como ocorre a lesão do disco:
Pressão excessiva ou movimentos repetitivos podem causar pequenas lesões no ânulo fibroso (a camada externa do disco). Com o tempo e a perda natural de água do núcleo pulposo, o disco perde altura e capacidade de amortecimento.
Quando o disco diminui de altura, as vértebras se aproximam, alterando a mecânica das articulações facetárias (localizadas na parte posterior da coluna). Essa mudança pode gerar dor e acelerar o processo de artrose nessas articulações, criando um ciclo de degeneração progressiva.
Sinais e Sintomas de discopatia
A discopatia degenerativa pode causar dores nas costas ou no pescoço, mas a intensidade varia muito de pessoa para pessoa. É importante saber que muitas pessoas com alterações degenerativas significativas nos exames de imagem não sentem qualquer dor, enquanto outras com alterações discretas podem ter sintomas intensos.
A localização da dor depende de qual disco está afetado:
- Discos cervicais (pescoço): podem causar dor no pescoço, ombros e braços
- Discos torácicos (meio das costas): podem causar dor na região dorsal
- Discos lombares (parte baixa): podem causar dor lombar, nas nádegas e pernas
A dor tipicamente piora com movimentos como inclinar-se para frente, girar o tronco ou levantar objetos. O sintoma inicial mais comum é a dor lombar que pode irradiar para as nádegas e coxas — quando atinge a perna seguindo o trajeto do nervo ciático, é chamada de ciática. Formigamento e dormência nas pernas ou pés também podem estar presentes.
A dor da discopatia geralmente se inicia de uma das três formas:
- Após lesão grave: queda ou trauma seguido de dor intensa e súbita
- Após lesão leve: um movimento aparentemente simples (como pegar um objeto do chão) desencadeia dor inesperada
- Dor progressiva: desconforto leve que gradualmente se intensifica ao longo de semanas ou meses
Dor pior ao sentar
Na posição sentada, os discos lombares recebem uma carga até três vezes maior do que quando estamos em pé. Por isso, pessoas com discopatia frequentemente relatam piora da dor ao permanecer sentadas por períodos prolongados.
Dor que piora ao flexionar a coluna ou levantar peso
Movimentos de flexão (inclinar-se para frente) aumentam significativamente a pressão intradiscal, podendo intensificar a dor. Levantar objetos pesados com a coluna curvada agrava ainda mais esse efeito.
Melhora da dor ao caminhar
Muitos pacientes relatam alívio ao caminhar ou realizar atividades leves. A movimentação ajuda a “hidratar” o disco e reduzir a rigidez. Por outro lado, ficar de pé parado por muito tempo pode piorar os sintomas.
Dor intermitente com crises
A dor costuma variar ao longo do tempo, com períodos de melhora e piora. As crises (“travamentos”) podem durar dias a semanas e, em alguns casos, ser incapacitantes, dificultando atividades básicas do dia a dia.
Formigamento e dormência nas extremidades
Quando há compressão de raízes nervosas, podem surgir alterações de sensibilidade. Lesões cervicais podem afetar os braços e mãos; lesões lombares podem causar sintomas nas pernas e pés, geralmente de um lado só.
Fraqueza muscular
Em casos mais avançados com compressão nervosa significativa, pode haver perda de força nos membros. Dificuldade para levantar o pé (“pé caído”) ou para subir escadas são sinais de alerta que requerem avaliação médica urgente.
Avaliador de Sintomas
Marque os sintomas que você apresenta para entender melhor sua situação
Importante: Este avaliador é apenas informativo e não substitui a consulta médica. Procure um especialista para diagnóstico e tratamento adequados.
O que causa a doença degenerativa do disco?

O envelhecimento natural é a principal causa da degeneração dos discos intervertebrais. Trata-se de um processo fisiológico que ocorre em todas as pessoas, embora a velocidade e intensidade variem individualmente.
As principais alterações relacionadas ao envelhecimento incluem:
- Desidratação progressiva: Os discos de um jovem adulto contêm aproximadamente 80-90% de água. Com o passar dos anos, esse conteúdo hídrico diminui gradualmente, fazendo com que o disco perca altura e se torne menos flexível. O resultado é uma redução do espaço entre as vértebras.
Em termos práticos, o “amortecedor” natural entre as vértebras vai perdendo eficiência ao longo dos anos.
- Alterações estruturais do disco: Com o tempo, desenvolvem-se pequenas fissuras e rachaduras no ânulo fibroso (camada externa). Por essas aberturas, o núcleo pulposo (gel interno) pode migrar, causando abaulamento ou ruptura do disco — o que conhecemos como hérnia de disco. Em alguns casos, fragmentos do disco podem se desprender.
Fatores que aceleram a degeneração:
Alguns fatores podem fazer com que a degeneração ocorra mais rapidamente ou de forma mais intensa:
- Obesidade: O excesso de peso aumenta a carga sobre os discos lombares
- Tabagismo: Prejudica a circulação sanguínea e a nutrição dos discos
- Trabalho físico pesado: Atividades com levantamento repetitivo de cargas ou vibração
- Traumas: Quedas ou acidentes podem acelerar o processo degenerativo
- Genética: Algumas pessoas têm predisposição familiar para degeneração precoce
Quando os discos perdem altura, a coluna se torna menos estável. Como resposta, o corpo forma osteófitos (“bicos de papagaio”) — pequenas projeções ósseas nas bordas das vértebras, numa tentativa de aumentar a área de contato e redistribuir as cargas.
Essas projeções podem eventualmente comprimir a medula espinhal ou as raízes nervosas, causando dor, formigamento e fraqueza. Quando os osteófitos invadem o canal vertebral, ocorre a estenose espinhal — uma condição que pode causar sintomas significativos, especialmente ao caminhar.
Linha do Tempo: Envelhecimento do Disco
20-30 anos
Discos saudáveis com alto conteúdo de água (80-90%). Excelente capacidade de absorção de impactos e flexibilidade máxima.
35 anos
Cerca de 30% das pessoas já apresentam sinais de degeneração em exames de imagem. Geralmente sem sintomas.
45-50 anos
Perda progressiva de água e altura do disco. Podem surgir pequenas fissuras no ânulo fibroso. Início de alterações articulares.
60 anos
Mais de 90% das pessoas mostram sinais de degeneração. Formação de osteófitos comum. A maioria permanece sem sintomas significativos.
70+ anos
Degeneração avançada universal. Discos significativamente desidratados. Estenose espinhal pode se desenvolver em alguns casos.
Lembre-se: Degeneração não significa necessariamente dor. Manter-se ativo e com peso saudável ajuda a preservar a função da coluna.
Exames e diagnóstico
O diagnóstico da discopatia degenerativa começa com uma consulta detalhada. O médico especialista irá questionar sobre as características da dor: onde dói, quando começou, o que piora e o que melhora, se há formigamento, dormência ou fraqueza.
O histórico médico também é importante — informações sobre traumas anteriores, acidentes, cirurgias prévias e atividades profissionais ajudam a compor o quadro clínico. Em seguida, o médico realizará um exame físico completo, que pode incluir:
- Avaliação dos reflexos: Utilizando o martelo de reflexos, o médico testa a resposta neurológica em diferentes pontos. Reflexos diminuídos ou ausentes podem indicar compressão de uma raiz nervosa específica.
- Teste de sensibilidade: Estímulos com objetos pontiagudos, algodão ou variações de temperatura ajudam a verificar se os nervos sensitivos estão funcionando adequadamente.
- Avaliação da força muscular: O médico solicitará que você realize movimentos específicos contra resistência para avaliar a força de diferentes grupos musculares. Também observará se há atrofia (redução do volume) dos músculos.
- Testes especiais: Manobras como o teste de elevação da perna estendida (Lasègue) ajudam a identificar irritação de raízes nervosas. A palpação da coluna permite identificar pontos dolorosos específicos.
Exames de Imagem para Discopatia Degenerativa

O médico pode solicitar exames de imagem para confirmar o diagnóstico, avaliar a gravidade das alterações, excluir outras condições e planejar o tratamento:
- Radiografia (Raio-X): Exame simples e acessível que permite visualizar a estrutura óssea da coluna, identificar redução do espaço entre as vértebras, osteófitos e alterações de alinhamento. Não mostra os discos diretamente.
- Tomografia Computadorizada (TC): Produz imagens detalhadas em “fatias” da coluna, permitindo visualizar com precisão as estruturas ósseas e calcificações. Útil para avaliar osteófitos e estenose do canal.
- Ressonância Magnética (RM): É o exame de escolha para avaliar discopatia. Mostra claramente o conteúdo de água do disco (discos escuros indicam desidratação), hérnias, compressão de nervos e alterações da medula. As “alterações de Modic” visíveis na RM indicam inflamação nas vértebras adjacentes ao disco degenerado.
Sentindo dores na coluna?
Nossa equipe de médicos especialistas em dor pode ajudar a identificar a causa da sua dor e propor o tratamento mais adequado para o seu caso.
Clínica Dr. Hong Jin Pai
Alameda Jaú, 687 – São Paulo, SP
Equipe formada no Hospital das Clínicas da FMUSP
Especialistas em Dor – Neurologia e Ortopedia
Tratamentos e opções

A grande maioria dos casos de discopatia degenerativa responde bem ao tratamento conservador (não cirúrgico). O objetivo principal é aliviar a dor, melhorar a função e qualidade de vida, e prevenir a progressão das alterações.
Tratamentos não cirúrgicos
O tratamento inicial da discopatia é quase sempre conservador. Estudos mostram que a maioria dos pacientes apresenta melhora significativa com medidas não cirúrgicas, mesmo aqueles com dor intensa.
Pacientes com dor incapacitante, radiculopatia (dor irradiada para os membros) ou alterações neurológicas podem se beneficiar de procedimentos intervencionistas minimamente invasivos.
As principais opções de tratamento incluem:
Orientações Posturais e Ergonômicas
Ajustes simples no dia a dia podem fazer grande diferença: evitar sentar por longos períodos, usar cadeiras com bom suporte lombar, ajoelhar-se em vez de curvar a coluna para pegar objetos. O médico orientará posições que reduzam a pressão sobre os discos afetados.
Fortalecimento Muscular e Fisioterapia Motora
O fortalecimento da musculatura do core (abdômen, lombar e pelve) é fundamental para estabilizar a coluna e reduzir a sobrecarga nos discos. Exercícios devem ser realizados com técnica correta, evitando flexão excessiva da coluna. Programas supervisionados incluem exercícios de estabilização segmentar e controle motor.
Medicamentos para Dor
O tratamento medicamentoso é individualizado conforme a intensidade e características da dor. Opções incluem: analgésicos simples (paracetamol, dipirona), anti-inflamatórios não esteroidais (ibuprofeno, naproxeno) para crises agudas, relaxantes musculares quando há espasmo associado. Para dor crônica, podem ser usados neuromoduladores como antidepressivos (duloxetina, amitriptilina) ou anticonvulsivantes (pregabalina, gabapentina).
Coletes e Órteses
Na fase aguda de dor intensa, coletes lombares ou cervicais podem proporcionar alívio ao limitar movimentos e reduzir a pressão sobre os discos. O uso deve ser temporário (dias a poucas semanas), pois o uso prolongado pode enfraquecer a musculatura paravertebral e agravar o problema a longo prazo.
Exercícios Terapêuticos: Pilates, RPG e Hidroterapia
Modalidades como Pilates, RPG (Reeducação Postural Global) e exercícios na água são excelentes para pacientes com discopatia. Trabalham o fortalecimento com baixo impacto, melhoram a postura e flexibilidade. Estudos da Universidade da Califórnia demonstram a eficácia dessas abordagens. A natação também é recomendada por fortalecer a musculatura sem sobrecarregar a coluna.
Infiltrações e Bloqueios
Procedimentos minimamente invasivos guiados por imagem podem proporcionar alívio significativo. Incluem: infiltração facetária (injeção de corticoide nas articulações posteriores da coluna), bloqueio epidural (medicamento próximo às raízes nervosas) e bloqueio paraespinhoso. São indicados quando a dor não responde adequadamente ao tratamento conservador inicial.
Bloqueio Paraespinhoso
Técnica que consiste na aplicação de anestésico local próximo às raízes nervosas dorsais. Proporciona alívio rápido da dor e do espasmo muscular associado. Pode ter efeito diagnóstico (identificando a origem da dor) e terapêutico. É especialmente útil em casos de sensibilização central, quando a dor se torna desproporcional às alterações estruturais.
Acupuntura Médica e Dry Needling
A acupuntura é reconhecida pela Organização Mundial da Saúde como tratamento eficaz para dor lombar crônica. Atua através da liberação de endorfinas e modulação das vias de dor. O dry needling (agulhamento seco) é uma técnica complementar que trata pontos-gatilho musculares (nódulos de tensão que irradiam dor). Ambas as técnicas podem ser combinadas com outros tratamentos.
Comparador de Tratamentos
Clique em cada tratamento para conhecer seus detalhes
👆 Selecione um tratamento acima para ver os detalhes
Outros tratamentos não cirúrgicos disponíveis
Além das opções descritas acima, existem outras modalidades terapêuticas que podem ser indicadas conforme cada caso:
- Ondas de choque: Terapia que utiliza ondas acústicas de alta energia para estimular a regeneração tecidual e reduzir a dor. Eficaz especialmente para tensão muscular crônica associada.
- Laser de alta intensidade: Promove efeito analgésico, anti-inflamatório e bioestimulante nos tecidos profundos.
- Mesoterapia: Microinjeções de medicamentos diretamente na região afetada, permitindo ação local com doses menores.
- Eletroestimulação (TENS/PENS): Uso de correntes elétricas para modular a dor. O PENS (estimulação elétrica nervosa percutânea) utiliza agulhas para maior profundidade de ação.
- Toxina botulínica (botox): Em casos selecionados de dor crônica com componente muscular importante, pode ser utilizada para relaxamento prolongado da musculatura.
A escolha do tratamento depende de uma avaliação individualizada, considerando as características da dor, alterações nos exames, condições associadas e preferências do paciente.
Cirurgia
A cirurgia é reservada para casos que não respondem ao tratamento conservador adequado por pelo menos 3 a 6 meses, ou quando há comprometimento neurológico significativo.
A cirurgia pode ser considerada quando:
- A dor nas costas ou nas pernas impede o paciente de realizar atividades básicas do dia a dia
- Há dormência persistente ou progressiva nas pernas
- Existe fraqueza muscular significativa nas pernas
- Ficar de pé ou caminhar tornou-se muito difícil
- Os tratamentos conservadores (fisioterapia, medicamentos, infiltrações) não proporcionaram melhora adequada
- Os medicamentos não controlam mais a dor
- Há perda de controle da bexiga ou intestino (emergência médica)
Tipos de cirurgia: As opções cirúrgicas incluem discectomia (remoção de parte do disco), laminectomia (ampliação do canal vertebral), fusão vertebral (artrodese) ou artroplastia (substituição do disco por prótese). O tipo de cirurgia depende da condição específica e será discutido em detalhes pelo cirurgião de coluna.
🚨 Sinais de Alerta: Quando Procurar Ajuda Imediata
Procure atendimento médico urgente se apresentar:
Esses sintomas podem indicar síndrome da cauda equina ou infecção — condições que requerem tratamento de emergência.
Agende uma consulta em breve se apresentar:
Conclusão
A degeneração dos discos da coluna é um processo natural do envelhecimento que afeta praticamente todas as pessoas. Aos 35 anos, cerca de 30% da população já apresenta sinais de degeneração em exames de imagem. Aos 60 anos, esse número ultrapassa 90%.
No entanto, é fundamental entender que degeneração não significa necessariamente dor. A maioria das pessoas com alterações degenerativas nos discos não apresenta sintomas significativos e leva uma vida normal.
O termo “doença degenerativa do disco” ou “discopatia degenerativa” é utilizado quando as alterações estruturais do disco causam dor ou outros sintomas. Mesmo nesses casos, a grande maioria dos pacientes responde bem ao tratamento conservador — combinando orientações posturais, fortalecimento muscular, medicamentos quando necessários e outras terapias não cirúrgicas.
Dicas para manter a saúde da coluna:
- Mantenha-se fisicamente ativo — o sedentarismo acelera a degeneração
- Fortaleça a musculatura do core (abdômen e lombar)
- Mantenha um peso saudável
- Evite o tabagismo
- Pratique boa postura no trabalho e nas atividades diárias
- Ao levantar objetos, flexione os joelhos, não a coluna
Se você apresenta dor persistente na coluna, procure um médico especialista para uma avaliação adequada. O diagnóstico correto e o tratamento individualizado fazem toda a diferença nos resultados.
Tratamento Especializado em Dor na Coluna
Na Clínica Dr. Hong Jin Pai, oferecemos tratamento multidisciplinar para discopatia e outras condições da coluna, sem necessidade de cirurgia na maioria dos casos.
Nossos tratamentos incluem:
Acupuntura Médica • Dry Needling • Fisioterapia Motora • Pilates • RPG • Ondas de Choque • Laser de Alta Intensidade • Bloqueios e Infiltrações • Mesoterapia • PENS • Toxina Botulínica para Dor
📍 Alameda Jaú, 687 – Jardim Paulista – São Paulo, SP
Próximo ao Metrô Consolação
📱 Agendar pelo WhatsApp(11) 99160-4480
Perguntas Frequentes sobre Discopatia e Dor na Coluna
Discopatia tem cura?
A dor nas costas pode voltar?
Se você simplesmente enfrentar a dor e não mudar os maus hábitos que levaram à lesão, é possível que o problema volte a ocorrer. A prevenção é o principal no cuidado das costas, já que uma vez que você apresente um problema nessa aérea, você tem quatro vezes mais chances de sofrer novamente no futuro.
Como prevenir a Lombalgia?
- Condicione e fortaleça os músculos abdominais e as pernas para dar o maior apoio e flexibilidade para as costas. Exercícios fortalecem seu tronco e extremidades inferiores, o que ajuda a construir o apoio da coluna vertebral.
- Aprenda a se movimentar com segurança. Dobre os joelhos ao levantar, nunca a sua cintura ou as costas. Além disso, segure objetos perto de sua cintura. Articule- se e não se torça ao se mover. Quando tiver que pegar algo, chegue mais perto ou use um banquinho. Se você estiver executando alguma tarefa que exija movimentos repetitivos, faça intervalos.
- Avalie seu local de trabalho, em termos de tarefas realizadas e como ele se apresenta. Sua cadeira deve ter um bom apoio lombar se você fica sentando por muito tempo. Sempre estique-se e mude de posição se você está sentado ou em pé durante todo o dia. Organize seu local de trabalho (Telefone, computadores, arquivos, etc.), para que os movimentos da cabeça, ombros, pescoço e braços sejam mínimos. Você não deve ter que se curvar para a frente na sua superfície de trabalho.
- Mantenha um bom peso corporal. Ao transportar excesso de peso, especialmente em torno do abdômen, as tensões dos músculos podem colocar a coluna vertebral em estresse.
- Aprenda técnicas de relaxamento. O estresse emocional faz com que os músculos das costas fiquem tensos, o que pode resultar em espasmos dolorosos.
- Use calçados confortáveis. Saltos mais altos do que 1,5 polegadas jogam a bacia para a frente e podem machucar as costas. Seus sapatos devem apresentar um bom suporte e amortecimento.
Como os discos intervertebrais (“discos deslizantes”) contribuem para a lombalgia?
O disco intervertebral é constituído por um anel fibroso firme, contornando um núcleo pulposo esponjoso. O anel fibroso é inervado por nociceptores, porém o núcleo pulposo não é. Quando forças verticais intensas são apficadas sobre a coluna, o núcleo pulposo distende o anel fibroso. Isto é doloroso, ocasionando, em geral, lombalgia.
Uma vez que o anel fibroso se rompa, pode haver extrusão do material discal e compressão de um nervo. Esta compressão nervosa é percebida como uma dor radicular (“ciática“). Interessante é que, ao se romper o anel fibroso, a intensa lombalgia se alivia e tende a ser substituída pela dor radicular. Um distendido, habitualmente, não é doloroso por si próprio. Algo que aumente a pressão sobre a coluna é que provoca a dor discal.
Assim, a dor é exacerbada por levantar-se e sentar-se ou por manobras de Valsalva.
O que é avaliação de dor e por que ela é importante?
A avaliação da dor é uma abordagem multidimensional dos atributos da dor. Estes atributos incluem intensidade, duração e localização da dor, suas qualidades somatossensoriais e as emoções que acompanham a experiência dolorosa.
A avaliação da dor/sofrimento é necessária para planejar a medicação do paciente e suas doses, de acordo com suas necessidades pessoais, e para verificar a eficácia dos diferentes tratamentos a serem comparados, de modo confiável.
A avaliação acurada da dor é necessária em todos os pacientes que estão recebendo medicação analgésica ou que são candidatos a procedimentos de alívio de dor, como infiltrações articulares e bloqueios de nervos periféricos.
O que causa dores nas costas
4 entre 5 pessoas irão experimentar dores nas costas em algum ponto da vida. Mecanismos corporais deficientes (como curvar a cintura quando está levantando algum peso) são normalmente contribuintes para diversos tipos de dores de costas. Sentar por um longo período de tempo também pode provocar uma pressão excessiva na espinha que resulta em lesão.
Um grande número de pessoas machuca suas costas no trabalho. Qualquer ocupação que envolva se curvar, levantar peso, sentar, ficar de pé por muito tempo, ou movimentos repetitivos pode fazer você vulnerável a uma lesão se você não está em forma. Em casa, segurar crianças ou outra carga pesada repetidamente ou impropriamente pode causar uma lesão.
Enquanto muitas pessoas culpam sua dor por uma escorregada, torção ou o carregamento de alguma carga pesada, a dor nas costas pode, geralmente é um acúmulo de anos de movimentos defeituosos e pequenas irritações à coluna vertebral. Pouca flexibilidade e a pessoa estar fora de forma pode ser um dos principais contribuintes para a dor nas costas.
O estresse emocional é uma consequência normal da doença e da dor?
Doenças graves, sobretudo quando acompanhadas de dor, levantam numerosas ansiedades. Pacientes podem temer sequelas importantes, morte ou incapacidade. A dor crônica acaba tendo um efeito importante sobre o humor e ansiedade do paciente, gerando a cronificação e perpetuação dos mesmos.
O que é estenose vertebral?
É o estreitamente do canal medular. Hipertrofia facetária, espessamento ligamentar e espondilolistese podem estreitar o diâmetro do canal lombar como decorrência do envelhecimento,
Em alguns casos, isto pode conduzir a uma síndrome denominada claudicação neurogênica, em que o paciente está livre de dor ao repousar, mas a desenvolve ao caminhar. A dor é atormentadora e bilateral. Os pacientes alegam, de modo característico, que sentem alívio ao parar por alguns minutos, inclinando-se para frente, ao nível da cintura.
De acordo com uma teoria, o comprometimento das artérias radiculares originaria a claudicação.
Por que as costas doem?
A postura ereta força a coluna a uma posição na qual ela se acha, constantemente, exposta a pequenos traumas e a estresses sobre estruturas sensitivas, Estas estruturas constituem o suporte de ossos, articulações, meninges, nervos, músculos e aponeuroses.
O corpo vertebral, embora curto, é realmente um osso longo, com superfícies terminais de osso espesso e um centro de osso compressível. Ele é inervado pelas raízes dorsais. Seu periósteo é, acentuadamente, sensível à dor. (Isto explica por que golpes na tíbia são tão dolorosos: o periósteo está desprotegido), As articulaçõs (facetas articulares) são verdadeiras articulações diartrodiais e têm cápsula e menisco. Cápsula e ossos são ricamente inervados com nociceptores e sujeitos a estresse cada vez que a coluna sofre uma rotação ou uma inclinação.

AL. JAÚ 687 – JARDIM PAULISTA – SÃO PAULO – SP
Clínica de Dor, Fisiatria e Acupuntura Médica
Clínica médica especializada localizada na região dos Jardins, próximo à Av. Paulista, em São Paulo — SP.
Centro de Dor, com médicos especialistas pelo Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
Tratamento por Ondas de Choque, Infiltrações, Bloqueios anestésicos e Acupuntura Médica
Dor tem Tratamento – Centro de Dor e Acupuntura Médica em São Paulo – SP

Médicos Especialistas em Dor e Acupuntura do HC-FMUSP
Os especialistas em medicina da dor são médicos especialmente treinados e qualificados para oferecer avaliação integrada e especializada e gerenciamento da dor usando seu conhecimento único e conjunto de habilidades no contexto de uma equipe multidisciplinar.
O tratamento da dor visa reduzir a dor, abordando o impacto emocional da dor, ajudando os pacientes a se moverem melhor e aumentando o bem-estar por meio de uma variedade de tratamentos, incluindo medicamentos, fisioterapia, acupuntura, ondas de choque e procedimentos minimamente intervencionistas.
Se você está vivendo com uma dor persistente há mais de 3 meses, provavelmente está sentindo dor crônica.
Nossos médicos especialistas em controle da dor em São Paulo trabalham em estreita colaboração com outros especialistas como parte de uma equipe multidisciplinar para fornecer uma abordagem holística e um resultado ideal para a dor crônica, seja qual for a causa.
As técnicas usadas no controle da dor dependerão da natureza e gravidade da dor, mas nossos especialistas em dor têm experiência para ajudar com a dor.

-
01.Tratamento conservador de dor
Acupuntura Médica, Ondas de Choque, Fisioterapia, Infiltrações, Bloqueios Anestésicos, Toxina Botulínica. -
02.Excelência em um só lugar
A avaliação e tratamento da dor é a especialidade de nossos Médicos especialistas em Dor. -
03.Tratamento individualizado
Plano de tratamento com medicamentos, terapias minimamente invasivas e fisioterapia.
Atendemos todos os Planos de Saúde pelo Reembolso.
O reembolso ou livre escolha é uma opção de atendimento a usuários de planos de saúde que não está vinculada à rede de prestadores contratados ou cujo procedimento específico não está contratado.
Não atendemos diretamente por convênio. Nosso foco é um atendimento especializado no paciente. Assim, separamos pelo menos 60-90 minutos para consulta, exame e avaliação do paciente.
O processo na maioria das vezes é digital (pelo Smartphone, tablet ou computador) é simples. O valor reembolsado corresponde a uma tabela de valores da própria operadora e pode cobrir todo o procedimento ou parte dele. Lembrando que a parte não reembolsada pode ser abatida no imposto de renda pessoa física (IRPF).
Clínica Dr. Hong Jin Pai – Centro de Dor, Acupuntura Médica, Fisiatria e Reabilitação.
Al. Jaú 687 – São Paulo – SP
Atendimento de segunda a sábado.


15 Comentários
Deixe o seu comentário.
Excelente explanação sobre a degeneração da coluna.
Tenho problema na coluna serviçal e lombar sofro com muitas dores o médico disse que perdi
o líquido da servical nem cirurgia resolve o que posso fazer para para melhorar?
Excelente avaliação
Achei excelente o conteúdo. Me esclareceu bastante. Gratidão!
Excelente exposição de tudo relativo à doença degenerativa dos discos da coluna. Fácil de ler e compreender. “Tocou” em tudo que é necessário e essencial para saber sobre este tema e soluções para o resolver.
Mota máxima!!!
Enganei-me no final!
Queria dizer “NOTA MÁXIMA!!!!!!”
Já sabia algumas coisas da minha doença mas agora fiquei totalmente esclarecida.
Obrigada